 Болезненные ощущения и дискомфорт в стопе доставляют человеку массу неприятностей, лишая возможности полноценно передвигаться. Боль может возникать непосредственно при ходьбе, что связано с повышенной нагрузкой на стопу, или при наличии патологий нижних конечностей. В некоторых случаях боль является первым сигналом того, что у человека имеются серьезные проблемы со здоровьем, которые нельзя игнорировать. Какие заболевания провоцируют боль в стопе при ходьбе, как они диагностируются и какими видами боли сопровождаются — узнаем далее.
Болезненные ощущения и дискомфорт в стопе доставляют человеку массу неприятностей, лишая возможности полноценно передвигаться. Боль может возникать непосредственно при ходьбе, что связано с повышенной нагрузкой на стопу, или при наличии патологий нижних конечностей. В некоторых случаях боль является первым сигналом того, что у человека имеются серьезные проблемы со здоровьем, которые нельзя игнорировать. Какие заболевания провоцируют боль в стопе при ходьбе, как они диагностируются и какими видами боли сопровождаются — узнаем далее.
Причины
Поскольку ситуаций, при которых болят стопы ног, масса, все причины, вызывающие неприятные ощущения, принято делить на две категории:
- Патологические – возникают как следствие прогрессирования болезней опорно-двигательного аппарата и системных заболеваний.
- Непатологические – являются результатом сильных физических нагрузок и воздействия сторонних факторов, не связанных с болезнями.
К последней группе можно отнести такие факторы, как:
- Ожирение и наличие лишнего веса, что оказывает повышенную нагрузку на стопу и суставы нижних конечностей.
- Ношение обуви на высоком каблуке, которая не подходит по размеру и не способствует равномерному распределению нагрузки на всю площадь стопы.
- Длительное хождение или физические нагрузки, в несколько раз превышающие показатели нормы.
- Возрастные изменения, при которых больно наступать на ноги.
Непатологические причины, при которых болит стопа при ходьбе, устранить достаточно просто.
Ирина Мартынова. Закончила Воронежский государственный медицинский университет им. Н.Н. Бурденко. Клинический ординатор и невролог БУЗ ВО \"Московская поликлиника\".Задать вопрос>>
Необходимо давать ногам больше отдыха, чередовать физические нагрузки, а также носить удобную и комфортную обувь с супинатором, которая способствует равномерному распределению нагрузки на стопу.
С патологиями дела обстоят намного сложнее. Тут без комплексного лечения и диагностики не обойтись. Поэтому при наличии боли в стопе, которая не проходит самостоятельно в течение 2-3-х дней, необходимо отправиться на консультацию к специалисту, чтобы максимально быстро определить причину боли и избавиться от нее, вернув ноге прежнюю безболезненную подвижность.
Фуникулярный миелоз
 Эта патология связана со сложным поражением спинного мозга, при котором нарушается обмен витамина В12 . В результате появляется острая его нехватка, которая сопровождается болью в стопах. Неприятные ощущения при движении – это первый симптом заболевания, которое может также включать расстройства желудочно-кишечного тракта и снижение двигательной активности.
Эта патология связана со сложным поражением спинного мозга, при котором нарушается обмен витамина В12 . В результате появляется острая его нехватка, которая сопровождается болью в стопах. Неприятные ощущения при движении – это первый симптом заболевания, которое может также включать расстройства желудочно-кишечного тракта и снижение двигательной активности.
Причиной развития патологии является сложное заболевание — анемия Аддисона-Бирмера, при которой неправильно формируется обменный аппарат.
Чаще всего болезнь прогрессирует при наличии сопутствующих факторов, таких как:
- сахарный диабет;
- хронический алкоголизм;
- лейкемия;
- гельминтозное поражение кишечника;
- новообразования злокачественного характера.
Доказано, что фуникулярный миелоз способен передаваться по наследству, поэтому при диагностике стоит учитывать предрасположенность к его прогрессированию.
Вид боли
Появляется ощущение холода в стопе, после чего постепенно нарастает онемение. Далее следует сильный болевой синдром, схожий по своим проявлениям с судорогами. Боль тупая, распространяется на всю стопу, захватывая голеностоп и икроножную мышцу.
При отсутствии своевременного лечения развивается стремительный паралич конечностей, после чего восстановить двигательную активность нижних конечностей крайне сложно (практически невозможно).
Локализация
Болезнь проявляется в виде симптоматического приступа, который начинается с легкого онемения и покалывания пальцев. Далее болезненные ощущения распространяются на всю стопу, при этом очаг боли выявить крайне сложно. Боль и ощущение «мурашек» может постепенно подниматься вверх к бедру, что указывает на стремительное прогрессирование болезни.
Диагностика
При наличии характерной симптоматики и сопутствующих проявлений врач может назначить комплексное обследование для постановки точного диагноза, включающее:
- Рентген – исключает вероятность патологий опорно-двигательного аппарата.
- Развернутый анализ крови – помогает определить дефицит витаминов группы В, а также диагностировать анемию.
- Консультация невропатолога – позволяет оценить степень поражения нервных окончаний.
- Обследование желудочно-кишечного тракта – его результаты указывают на низкий уровень усвоения витаминов в ЖКТ.
- Анализ на антитела к внутреннему фактору Касла.
- МРТ – комплексное исследование, с помощью которого можно оценить степень поражения нервных окончаний стоп, нижних конечностей в целом, а также позвоночника, что поможет в ходе дальнейшего лечения.
Лечение
Главная задача лечения заключается в поиске первопричины болезни, а также в нормализации уровня цианокобаламина, нехватка которого спровоцировала развитие патологии. Терапия может иметь несколько направлений:
- Медикаментозная терапия – заключается в искусственном введении витаминов группы В, где большая роль отводится именно цианокобаламину.
- Соблюдение строгой диеты – рекомендовано употреблять в больших количествах продукты, богатые витаминами группы В: говядину, творог, рыбу, морепродукты, яйца, молоко.
- Массаж стоп и ЛФК – мягкие массирующие движения оказывают стимулирующее и расслабляющее воздействие на стопы ног, а лечебная физкультура позволяет постепенно давать мышцам нагрузку, что крайне полезно при реабилитации.
Не стоит забывать, что фуникулярный миелоз опасен тем, что имеет медленное течение.
Обычно люди обращаются за помощью, когда болезнь уже прогрессирует и ее сложно побороть. Поэтому боль в стопе, появляющаяся при ходьбе, должна настораживать и служить поводом для консультации с врачом.
Болевая форма полинейропатии
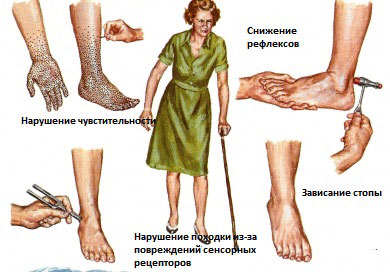 Полинейропатия характеризуется обширным поражением нервов, в результате чего снижается двигательная активность и возникает острая боль. В группу риска попадают люди, страдающие сахарным диабетом и хроническим алкоголизмом. Реже заболевание прогрессирует у людей, имеющих системные расстройства и вынужденных принимать определенные медпрепараты всю жизнь.
Полинейропатия характеризуется обширным поражением нервов, в результате чего снижается двигательная активность и возникает острая боль. В группу риска попадают люди, страдающие сахарным диабетом и хроническим алкоголизмом. Реже заболевание прогрессирует у людей, имеющих системные расстройства и вынужденных принимать определенные медпрепараты всю жизнь.
Полинейропатия может провоцировать развитие воспалительного процесса, при котором нервные волокна раздражаются, что вызывает боль.
Вид боли
Изначально болезнь проявляется постоянным чувством мышечной усталости в ногах, даже при отсутствии любых физических нагрузок. Далее симптоматика дополняется онемением стопы, что делает ходьбу, даже на небольшие расстояния, проблематичной. Острая, простреливающая боль способна отдавать в коленный сустав и икроножную мышцу, она постепенно сменяется отсутствием чувствительности стопы. Боль может проявляться не только во время движения, но и в состоянии покоя.
Локализация
Очаг боли находится в подошве, но боль может иррадиировать и в область коленного сустава, постепенно поднимаясь выше к бедренной кости.
Диагностика
В том случае, когда полинейропатия имеет неопределенную этиологию, могут потребоваться такие диагностические мероприятия, как:
- Развернутый анализ крови и мочи – показывает наличие воспалительного процесса, уровень сахара и все биологические показатели, по которым можно судить о состоянии здоровья человека.
- Консультация невропатолога – врач осматривает пациента и проводит ряд диагностических процедур, позволяющих оценить состояние нервных окончаний в области стопы, а также рефлексы.
- Рентгенография – показывает наличие видоизменений стопы.
- Консультация эндокринолога и анализ крови на гормоны – позволяют определить состояние всех желез внутренней секреции, а также выявить наличие системных заболеваний.
Лечение
Болевую полинейропатию лечат в соответствии с тем, что именно стало причиной ее развития. При наличии сахарного диабета и проблем с гормонами терапия направлена на прием стабилизирующих препаратов, которые выравнивают уровень гормонов и сахара в крови. Необходимо соблюдать диету, а также пить больше жидкости. Вспомогательными методами лечения служат:
- Физиотерапевтические процедуры – иглоукалывание и фонофорез — помогают поврежденным нервным клеткам быстрее восстанавливаться.
- ЛФК – простые упражнения снимают тонус мышц, а также препятствуют развитию отечности нижних конечностей.
- Грязевые ванны и компрессы с белой глиной – снимают напряжение мышц, а также нормализуют отток жидкости из ног.
В отдельных случаях может потребоваться хирургическая операция — вплоть до ампутации стопы (при сахарном диабете).
Неврома Мортона
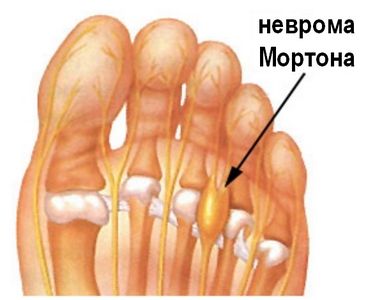 Данная патология характеризуется наличием воспалительного процесса в нерве, который проходит между третьим и четвертым пальцами стопы. Развивается в результате чрезмерных нагрузок на область пальцев ног — например, как следствие ношения высоких каблуков, нарушающего анатомическое положение фаланг пальцев.
Данная патология характеризуется наличием воспалительного процесса в нерве, который проходит между третьим и четвертым пальцами стопы. Развивается в результате чрезмерных нагрузок на область пальцев ног — например, как следствие ношения высоких каблуков, нарушающего анатомическое положение фаланг пальцев.
Также патология развивается при частых травмах и ушибах, при наличии лишнего веса, который оказывает повышенную нагрузку на ноги.
Вид боли
Жгучая, сильная боль, которая усиливается при движении и не исчезает самостоятельно в состоянии покоя. Лишь во время сна симптоматика менее выражена, но утром очень сильно болит ступня, вплоть до невозможности наступания на нее.
Локализация
Появляется сильное жжение между третьим и четвертым пальцами ноги, которое перерастает в покалывание и онемение.
Диагностика
Первичным способом диагностики является визуальный осмотр стопы, а также пальпация места между третьим и четвертым пальцами. Если у человека отмечается сильная, жгучая боль, значит дело, скорее всего, именно в воспалении нерва, что можно подтвердить при помощи следующих методов:
- рентген;
- МРТ;
- УЗИ стопы.
Лечение
Неврому Мортона можно вылечить двумя способами: с помощью операции и без нее. Консервативное лечение подразумевает такие факторы, как:
- Медикаментозная терапия – прием противовоспалительных препаратов (Нимесил, Коделак, Диклофенак), а также витаминов группы В.
- Массаж – помогает нормализовать кровоток, снимает напряжение.
- Ношение ортопедической обуви с супинатором и специальным разделителем-перегородкой, которая не позволяет пальцам соприкасаться и ущемлять нерв.
- Снижение нагрузок на ноги и избавление от лишнего веса (при его наличии).
Радикальным способом лечения является хирургическая операция, которая проводится только при запущенных стадиях патологии.
В ходе операции производится иссечение воспаленного нерва, после чего боль исчезает через 3-4 часа.
Облегчить боль (но не избавить от проблемы) способны рецепты нетрадиционной медицины, к которым относят:
- Отвар из ромашки, череды и мяты – ванночки из отвара помогают снять отечность и снизить болевые ощущения.
- Компресс из прополиса – уменьшает боль, а также снимает воспаление.
- Спиртовая растирка из акации – снижает боль и способствует расширению сосудов.
Плантарный фасциит
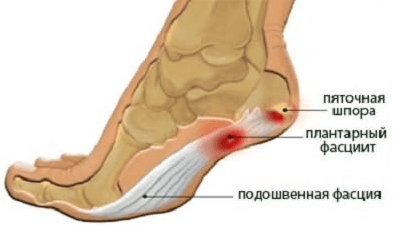 Пяточная кость соединяется с плюсневыми костями с помощью подошвенной фасции, воспаление которой называется плантарным фасциитом. Связка, испытывающая повышенное давление, трение или перенапряжение, теряет свою эластичность, что сказывается на ее работоспособности. Чаще всего болезнь поражает спортсменов, балерин и людей, страдающих ожирением.
Пяточная кость соединяется с плюсневыми костями с помощью подошвенной фасции, воспаление которой называется плантарным фасциитом. Связка, испытывающая повышенное давление, трение или перенапряжение, теряет свою эластичность, что сказывается на ее работоспособности. Чаще всего болезнь поражает спортсменов, балерин и людей, страдающих ожирением.
Также плантарный фасциит может развиваться у женщин, которые постоянно носят высокие каблуки.
Вид боли
Боль очень резкая, жгучая и сковывающая движение. Ее пик приходится на утренние часы, так как во время сна стопа была максимально расслаблена. При движении боль менее выражена, локализуется преимущественно в пятке. Ощущается тяжесть в ногах, а также боль в ступне при ходьбе.
Локализация
Боль возникает в пятке, после чего может равномерно распространяться на область пальцев стопы, голеностоп и икроножные мышцы.
Диагностика
Определить наличие заболевания способен ортопед, травматолог или хирург. Наиболее точно показать состояние стопы способен рентген снимок, на котором можно увидеть разрастание костных тканей пяточной шпоры и деформацию стопы.
В том случае, когда болезнь вызвана наличием заболеваний опорно-двигательного аппарата, диагностику дополняют МРТ.
Лечение
Боль в ступне при наступании, вызванная фасциитом, требует комплексного лечения, в структуру которого входит:
- Медикаментозная терапия – заключается в употреблении НПВС (Ибупрофен, Диклофенак), также используются крема и мази для наружного применения, позволяющие снизить проявления воспалительного процесса и восстановить эластичность фасции.
- Массаж и физкультура (растяжка) – массаж устраняет застойные явления, а дозированные физические нагрузки помогают постепенно вернуть связке подвижность.
- Физиотерапия — воздействие лазером и сухим теплом ускоряет процессы регенерации.
- Снижение физических нагрузок на ноги, борьба с лишним весом.
- Подбор и ношение ортопедической обуви с супинатором, которая помогает стопе принимать анатомическое положение, снижая нагрузку на связку.
В том случае, когда болезнь находится в запущенной стадии и грозит разрывом фасции, производится хирургическое вмешательство, направленное на иссечение связки и снижение давления на нее.
Нетрадиционная медицина не способна справиться с лечением подобного заболевания, а если учитывать всю его серьезность и опасность для жизни, то можно сделать вывод, что единственно правильным решением остается обращение к врачу.
Остеопороз
 Это заболевание представляет собой снижение плотности костной ткани, при котором кости становятся рыхлыми и хрупкими. Человек может сломать ногу при обычной ходьбе или неловком движении. Болезнь появляется и прогрессирует на фоне гормонального дисбаланса, а также может возникать как следствие сахарного диабета, заболеваний почек, онкологии, гепатита и болезни Бехтерева. Также остеопороз способен прогрессировать у пожилых людей, что является нормой после 75-ти лет.
Это заболевание представляет собой снижение плотности костной ткани, при котором кости становятся рыхлыми и хрупкими. Человек может сломать ногу при обычной ходьбе или неловком движении. Болезнь появляется и прогрессирует на фоне гормонального дисбаланса, а также может возникать как следствие сахарного диабета, заболеваний почек, онкологии, гепатита и болезни Бехтерева. Также остеопороз способен прогрессировать у пожилых людей, что является нормой после 75-ти лет.
Вид боли
Боль тупая, ноющая, постоянная. Усиливается при физических нагрузках.
Боли в ступнях ног могут становиться резкими и простреливающими, когда меняется погода и увеличивается влажность.
Локализация
Больше всего может болеть пятка, но при наступании на ступню боль распространяется на всю ногу, с очагом именно в глубине пятки.
Диагностика
Поскольку остеопороз поражает всю костную ткань организма, единственным точным методом его диагностики является МРТ. Томография костной ткани позволяет оценить ее рыхлость, ломкость и спрогнозировать дальнейшее течение болезни. Также могут потребоваться дополнительные исследования: анализ крови на гормоны и развернутый анализ крови, анализ мочи.
Лечение
Терапия остеопороза предполагает следующие направления:
- Симптоматическая терапия – снятие болевого синдрома и улучшение общего состояния больного (комплексные болеутоляющие препараты и НПВС).
- Этиологическая терапия – устраняет первопричину, которая послужила стимулом к развитию остеопороза.
- Патогенетическая терапия – устранение непосредственно проблемы.
Для лечения остеопороза используются такие лекарства, как:
- кальцитонины;
- золедроновая кислота;
- соли кальция, фтора;
- витамин D3;
- биофлавоноиды и пищевые добавки, укрепляющие костную ткань.
Также важно соблюдать соответствующую диету, которая богата продуктами с высоким содержанием кальция, такими как творог, сыр, молоко, мясо, рыба, орехи, зелень.
Лечебная физкультура и любые терапевтические процедуры назначаются только после того, как появляются первые успехи в медикаментозном лечении.
Бурсит стопы
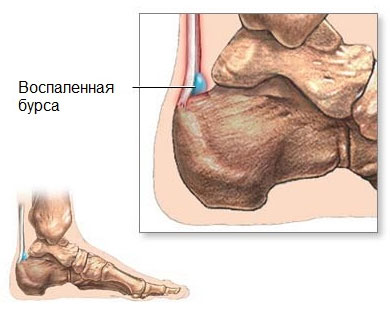 Бурсит – это воспалительный процесс в синовиальной сумке, задача которой заключается в снижении трения между костями сустава. Стопа содержит 10 бурс (сумок), поэтому воспалительный процесс может развиваться от пальцев до ахиллова сухожилия. Чаще всего заболевание прогрессирует у людей, связанных со спортом (тяжелая атлетика, бег, гимнастика) или страдающих лишним весом.
Бурсит – это воспалительный процесс в синовиальной сумке, задача которой заключается в снижении трения между костями сустава. Стопа содержит 10 бурс (сумок), поэтому воспалительный процесс может развиваться от пальцев до ахиллова сухожилия. Чаще всего заболевание прогрессирует у людей, связанных со спортом (тяжелая атлетика, бег, гимнастика) или страдающих лишним весом.
Пусковым механизмом в развитии воспаления является травма.
Вид боли
Боль очень резкая, усиливается при любом движении сустава. В состоянии покоя ее интенсивность несколько ниже.
Локализация
Болезненные ощущения возникают в тех местах, где имеется воспаление:
- Пяточный бурсит – очаг поражения в пятке, часто путают с пяточной шпорой.
- Бурсит мизинца – боль с очагом в пятом пальце стопы, которая способна растекаться на всю площадь стопы.
- Бурсит ахиллова сухожилия – боль в месте между пяточным бугром и сухожилием.
- Бурсит большого пальца – болит нога в области стопы около большого пальца.
Диагностика
Выделяют два способа определения бурсита:
- Рентген снимок – показывает наличие деформации сустава.
- Пункция экссудата – исследование синовиальной жидкости на патогенную микрофлору, помогающее подобрать наиболее оптимальное лечение.
Лечение
Медикаментозная терапия подразумевает употребление НПВС, которые помогают снять воспаление и отечность. Если причиной воспаления послужили патогенные микроорганизмы, используют антибактериальную терапию. Также необходимо носить специальный бандаж, способствующий снижению нагрузки на сустав.
При лечении в комплексе со снижением двигательной активности бурсит проходит довольно быстро. Отсутствие лечения приводит к полной деформации сустава, которая не позволит ходить безболезненно.
Подагра
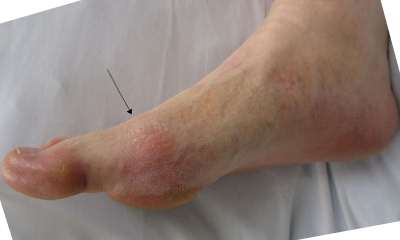 Это патологическое видоизменение сустава, которое вызывается отложением солей мочевой кислоты. Развивается преимущественно у людей после 40 лет. В группу риска попадают люди, страдающие избыточным весом, сахарным диабетом и алкоголизмом.
Это патологическое видоизменение сустава, которое вызывается отложением солей мочевой кислоты. Развивается преимущественно у людей после 40 лет. В группу риска попадают люди, страдающие избыточным весом, сахарным диабетом и алкоголизмом.
Вид боли
Внезапная боль в ноге при ходьбе, сопровождающаяся жаром в очаге поражения.
Локализация
Может возникать в любых суставах стопы, но чаще всего появляется в области большого пальца.
Диагностика
Диагноз ставят на основе результатов анализа, которые указывают на наличие избытка мочевой кислоты.
Также может помочь рентген снимок, который показывает структуру сустава.
Лечение
Медикаментозная терапия направлена на снижение болевого синдрома и нормализацию уровня мочевой кислоты в организме. Очень важно соблюдать диету, которая исключает тугоплавкие жиры. Среди самых эффективных препаратов выделяют:
- Кетазон;
- Аспирин;
- Бутадион;
- Атофан;
- Уродан.
В случае полного разрушения сустава производится его удаление и замена имплантом.
Ревматоидный артрит
Системное хроническое заболевание соединительной ткани, при котором разрушаются мелкие периферические суставы. Болезнь имеет аутоиммунный характер, чаще всего возникает у людей после 50-ти лет.
Вид боли
Ноющая боль, которая может нарастать в течение всего дня и усиливаться к вечеру.
Локализация
Очаг боли – пораженный сустав.
Диагностика
Диагноз ставят на основании результатов таких исследований, как:
- Рентгенограмма.
- Артроскопия.
- Тест АЦЦП.
- Биопсия суставной жидкости.
- Выявление ревматоидного фактора в анализе крови.
Лечение
Избавиться от ревматоидного артрита непросто. Это хроническое заболевание, поэтому лечение направлено на снижение болевого синдрома и устранение воспалительного процесса. Медикаментозная терапия предполагает использование НПВС, обезболивающих препаратов и селективных ингибиторов ЦОГ.
Вспомогательным способом лечения является физиотерапия в виде следующих процедур:
- иглоукалывание;
- гальванические токи;
- сухое тепло.
Плоскостопие
Эта патология характеризуется наличием плоской стопы, без характерного подъема.
Бывает врожденной и приобретенной, которая развивается при ношении обуви на плоской подошве.
 Вид боли
Вид боли
Ноющая боль, болят стопы при ходьбе и во время физических нагрузок. Боль может иррадиировать в позвоночник.
Локализация
Больно наступать на стопу в целом.
Диагностика
Чтобы поставить диагноз, достаточно произвести осмотр стопы.
Лечение
Терапия заключается в ношении специальной ортопедической обуви, а также в выполнении физических упражнений с самомассажем.
Травматические повреждения
 Среди наиболее часто встречаемых повреждений стопы, сопровождащихся сильной болью, выделяют:
Среди наиболее часто встречаемых повреждений стопы, сопровождащихся сильной болью, выделяют:
- растяжение и разрыв связок;
- перелом;
- вывих сустава.
Подобные травмы провоцируют острую боль, поэтому до посещения врача следует принять таблетку обезболивающего препарата (Анальгин, Налгезин, Пенталгин).
Сосудистые заболевания
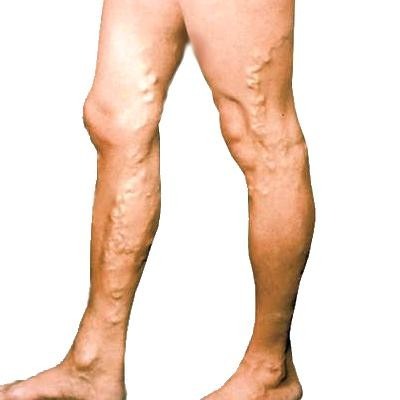 Варикоз и тромбоз – самые распространенные патологии стоп, связанные с закупоркой сосудов и снижением их эластичности. В первом случае стенки сосудов истончаются и не могут полноценно транспортировать кровь ко всем отдаленным тканям стопы. При тромбозе кровоснабжение нарушено по причине закупорки кровяным сгустком просвета сосуда.
Варикоз и тромбоз – самые распространенные патологии стоп, связанные с закупоркой сосудов и снижением их эластичности. В первом случае стенки сосудов истончаются и не могут полноценно транспортировать кровь ко всем отдаленным тканям стопы. При тромбозе кровоснабжение нарушено по причине закупорки кровяным сгустком просвета сосуда.
Боль — ноющая, притупленная.
Причины боли в ноге устраняются только путем комплексного лечения.
В каком случае немедленно к врачу?
Если стопа опухает, теряет чувствительность, а общее состояние постепенно ухудшается, не стоит медлить с визитом к врачу.
Следует контролировать температуру, а также обращать внимание на сопутствующие симптомы.
А еще, обязательно посмотрите следующее видео
Первая помощь
До консультации врача при наличии острой боли можно принять 2 таблетки обезболивающего препарата, чтобы купировать болевой приступ. При наличии перелома, вывиха или разрыва связок стопу следует иммобилизировать.
Таким образом, мы выяснили, почему болят ступни ног и почему с виду здоровый человек не может встать на ногу. Причин этого — масса, так же, как и путей их устранения, поэтому не стоит заниматься самолечением.
Только специалист способен подобрать наиболее правильное лечение.
Вкратце
- Боль в ступне во время ходьбы может иметь следующие причины: фуникулярный миелоз, полинейропатия, неврома Мортона, плантарный фасциит, остеопороз, бурсит и подагра, ревматоидный артрит, плоскостопие и травмы, сосудистые заболевания, лишний вес, ношение обуви на высоком каблуке, перенапряжение, возрастные изменения.
- Методы диагностики: осмотр, развернутые анализы крови и мочи, рентген, обследование ЖКТ, МРТ, УЗИ, пункция экссудата.
- Лечение: медикаментозная терапия, диета, массаж стоп и ЛФК, физиотерапевтические процедуры, снижение нагрузок на ноги, подбор и ношение ортопедической обуви.
- Недопустимо откладывать визит к специалисту в случае: появления припухлости, потери чувствительности, повышения температуры.
- Первая помощь: обезболивающие препараты, обеспечение неподвижности стопы (при травме).